医療情報

生活習慣病・認知症関連項目
糖尿病とはどんな病気でしょう?
糖尿病
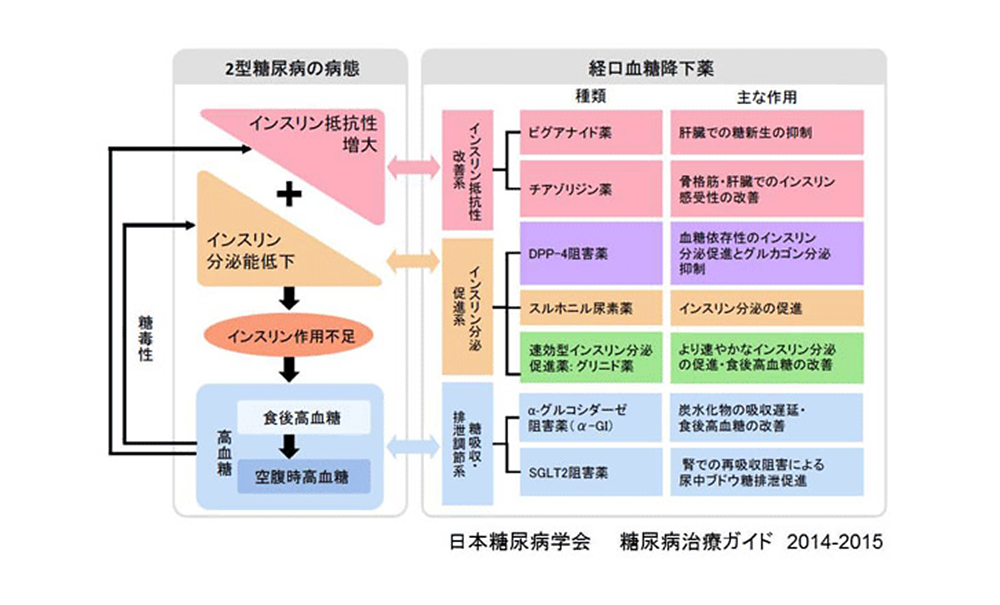
糖尿病とは、血糖を下げるホルモン、インスリン作用が不足することにより生じる「慢性高血糖」を主徴として、種々の特徴的な代謝異常を伴う症候群です。その原因として遺伝因子と環境因子があります。長期間の慢性高血糖持続状態は特有の合併症を来すとともに動脈硬化症を促進します。
糖尿病は自己免疫疾患や遺伝因子に環境因子が加わって起こる患者数の少ない1型糖尿病は省略し、一般に経験する2型糖尿病について説明します。発症経過が緩徐で肥満歴を伴い、家族に糖尿病の方を有する場合には2型糖尿病が考えられます。
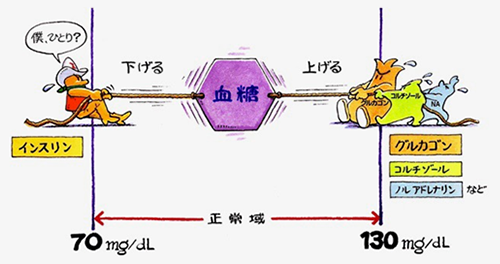
通常、血糖値は巧妙な調節機構によって一定の幅で推移しています。血糖コントロールは綱引きのようなものです。その中で血糖を下げるホルモンはインスリンただ一つです。
成人になって肥満や運動不足などの環境因子が加わって発症する場合がほとんどです。家族に糖尿病の方がおられればその遺伝因子も重要です。
常に過剰のインスリンを分泌しているとすい臓は疲弊し、血糖値のコントロールができず高血糖状態になって糖尿病になります。インスリンの刺激を受ける肝臓や筋肉がインスリンの多いことになれてしまって、余分な糖を引き取らず放出状態になります(インスリン感受性低下)。
また、内臓脂肪が増えると大型の脂肪細胞になり、そこから出る物質がインスリンの作用を邪魔します(インスリン抵抗性)。大型の脂肪細胞はインスリンの感受性を高めるアディポネクチン(小型脂肪細胞から分泌される)を追い払ってしまうのです。
糖尿病の治療で抑えておくべきことは、下記の3点です。
- 糖尿病治療の目標は、「糖代謝異常の改善、合併症予防、健康人と変わらない寿命の全う」です。
糖尿病は早期診断、早期の治療開始により将来の合併症の発症リスクをさげることができます。また血糖のコントロールだけでなく合併を伴いやすい高血圧、脂質異常や肥満の管理も行う必要があります。 - 合併症には失明に至る網膜症、腎透析に至る腎症、しびれや麻痺などを生じる神経障害、動脈硬化に伴って脳梗塞や心筋梗塞などの有無を定期的にチェックする必要があります。
- 血糖コントロールの指標として「HbA1c」があります。目標ごとにHbA1cの値が変わります。
b. 合併症予防を目指す:HbA1c<7.0
c. 治療強化が困難な時:HbA1c<8.0
糖尿病の治療方針
3本柱:食事療法、運動療法、薬物療法になります。
1. 食事療法
当院では管理栄養士による指導を行っております。肥満のある患者さんには減量を行うことで血糖コントロールが改善します。
2. 運動療法
有酸素運動やレジスタンス運動を組み合わせることでインスリン抵抗性が改善(インスリンがよく効く状態になること)します。
3. 薬物療法
薬物の作用機序を知って患者さんの状態を考慮した薬剤を選択します。私が処方している薬を紹介します。
- a. ビグアナイド(メトグルコなど):肝臓のブドウ糖放出抑制、末梢組織でインスリン感受性を改善します。腎臓が悪い方には投与は控えます。
- b. DDP-4(ジャヌビア、ネシーナなど):血糖値に依存してインスリン分泌を促進させるとともにグルカゴンを抑制します。SU剤やインスリンとの併用は低血糖になるので注意が必要です。
- c. SGLT2(カナグル、フォシーガなど):腎臓の近位尿細管でのブドウ糖再吸収を抑制して尿糖排泄を促進します。また、体重減少も見られます。
- d. グリニド(シュアポストなど):食直前に服用することで食後の高血糖を抑制します。短時間で作用が消失するので低血糖を起こしにくいです。
- e. GLP−1受容体作動薬(ビクトーザなど):作用はDDP-4とよく似ていますが、注射薬です。副作用として消化器症状があります。
- f. SU薬(アマリールなど):インスリン分泌作用が強いですが、低血糖や体重増加を起こすことがあります。
- g. αグルコシターゼ阻害剤(ベイスンなど):腸管での糖の分解を抑制し、食直前の服薬で食後の過血糖を改善します。副作用でおならがよくでたり下痢を生じたりします。
- h. チアゾリジン薬(アクトスなど):肝臓のブドウ糖放出抑制、末梢組織でインスリン感受性を改善します。体重増加や浮腫、心不全を起こすことがあり要注意です。
これでも血糖コントロールが出来ない場合にはインスリン治療を行います。